痛みの話Q&Awhat symptom
救命処置
心肺停止からの救命率は?
日本では、救急隊が通報を受けてから現場到着までに、平均約7.7分かかります。交通事情によっては、約8分以上かかることもあります。
心肺停止(心臓と肺が共に停止する)を起してから、救急救命士による最初の救命処置が始まる迄の時間は、通報までの時間も含まれるので平均12分になります。この場合の救命率は3%以下です。つまり100人のうち3人しか命を救うことが出来ないという事です。脳が酸素なしで生きられるのは、わずか3~4分と言われており、命が助かったとしても、重い脳障害を残します。
心肺停止になると、脳への血流が止まり、10~15秒で意識を失います。脳の血流障害によるダメージは、時間の経過と共に急速に進みます。
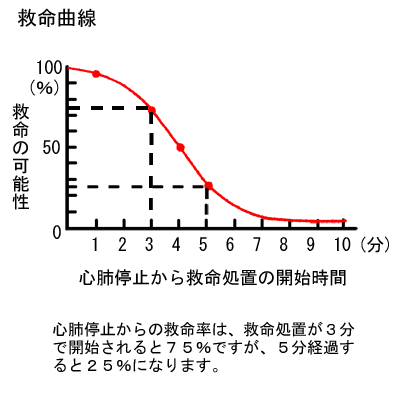
下の表は、心肺停止になってから救命処置が行われるまでの時間経過と救命率を表したものです。心肺停止から1分以内に救命処置が行われれば95%が救命されます。3分以内では75%が救命され、脳障害も避けられる可能性があります。5分経過すると救命率は25%になり、8分経過すると救命の可能性は極めて低くなります。救命処置の開始は、時間との戦いであることがお判り頂けると思います。
意識を失って倒れている人を発見したら?
救急車の要請(一般人による応急処置)→救急車の到着(救急救命士による救命処置)→病院へ搬送(救命センターにおける高度医療)がスムーズな連携で行われる必要があります。これを救命の連鎖(Chain of Survival)といいます。救命の連鎖が1つでも欠けたら命を助けることはできません。いざというときのために、救急車が来るまでの6分間に行う、適切な応急処置を身につけて下さい。
(1) 落ちついて、「意識」を確認します。
まず、周囲に危険の無いことを確認してから倒れている人の耳元で「どうしましたか?」とか「名前を教えて下さい」などとだんだんに大きい声で何度か問い掛けます。次いで鎖骨あたりを叩き、痛み刺激を行います。全く応答せず、眼を開けたり、手で払い除けたりしなければ「意識なし」と判断して下さい。

(2) 大声で近くの人を呼びます。
「誰か来て下さい」と大きな声で応援を呼び、救急車を要請してもらいます。近くにAED(自動体外式除細動器)が有る様なら持ってくる様に依頼します。
(3) 口をしっかり開き、口の中に物が無いか確認します。
口の中に物が無い場合→「(4) 呼吸の確認と気道の確保をします。」へ
口の中に物が有る場合→物をのどに詰まらせた人には?へ
(4) 呼吸の確認と気道の確保をします。
意識が無いと舌がのどの奥に落ち込み(舌根沈下)、気道をふさいでいることがあります。特に小児では、年少になればなるほど、口の中での舌の占める容積が大きくなるので、気道閉塞をおこしやすくなります。口の中やのどの奥に何もない事を確認したら図の様に額を手で押えながら、下顎を引き上げます。こうすると舌が持ち上がって気道が開きます。次いで、自分の耳を相手の口と鼻に近づけて、呼吸音を聞き、同時に胸の動きを見ます。胸や腹部の動きがなく、呼吸音も聞こえず、吐く息も感じない場合、10秒間確認しても呼吸の状態が良く判らない場合、しゃくり上げる様な、途切れ途切れのあえぎ呼吸が見られる場合は「呼吸停止」と判断し次の人工呼吸に移ります。

(5)人工呼吸をします。
大気中には約21%の酸素が含まれていますが、人の吐く息にも約17%の酸素が含まれています。
口の中に異物が無ければ「口対口」の人工呼吸を行います。首を少し後屈させて気道の確保したまま、額に当てた手の親指と人さし指を使い、鼻をつまんで空気が漏れないようにします。
救助者の口で意識を失っている人の口の全体を覆って、2秒かけてゆっくり2回息を吹き込みます。胸が少し上れば充分です。
乳幼児の人工呼吸法は、乳幼児の心肺蘇生法を御覧下さい。
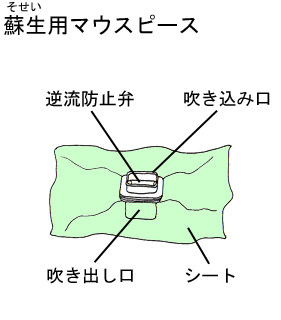
もし、現場にAEDのセットがあれば、セットの中の蘇生(そせい)用マウスピースを使います。蘇生(そせい)用マウスピースには、息を一方向へ流す逆流防止弁が付いています。「口対口」の人工呼吸がためらわれる場合、あるいは、感染防止対策として、この逆流防止弁付蘇生用マウスピースの使用が望まれます。

(6) 循環のサインを確認します。
頚部や大腿部での脈拍の確認は、救急現場では意外と難しく、誤判断の可能性があります。そのため、脈拍の確認の代わりに「循環のサイン」を確認するようになりました。人工呼吸を2回行った後、循環のサインの有無を見ます。
循環のサインは次の3つです。
(1) 呼吸をしているか?(胸の動きや呼吸音があるか?)
(2) 咳をしているか?
(3) 体に何らかの動きがあるか?
この循環のサインの確認は10秒間です。循環のサインが無ければ心停止と考えられるので、直ちに胸骨圧迫を開始します。
(7)胸骨圧迫をします。
呼吸停止から引き続き心停止になると心臓から脳への血流が停止するため、10~15秒で意識を失い、1分以内に呼吸が停止します。脳への血流が数分間停止すると、脳に重大な障害が残ります。胸骨圧迫の目的は、心臓にある血液(酸素)を脳へ送ることです。
胸骨圧迫の方法は?
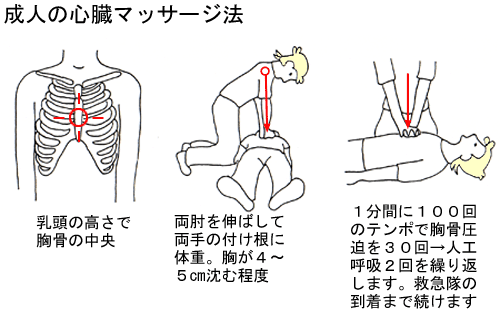
相手の脇に膝立ちし、両方の乳頭の真ん中に重ねた両手を置きます。肘をまっすぐ伸ばして手の付け根の部分に体重をかけ、胸骨が4~5?沈む程度の強さで、胸骨圧迫をします。胸骨圧迫の後は、胸壁が完全に戻るまで力を抜きます。これを救急車の到着まで、1分間に100回のテンポで、連続30回中断すること無く繰り返し続けます。その後、循環のサインを確認します。
(8) 心肺蘇生法(しんぱいそせいほう)を実施します。
成人の心肺蘇生法
心臓が停止し、呼吸も止まった場合、前述した胸骨圧迫と人工呼吸を組み合わせる方法です。口の中に異物が無ければ、胸骨圧迫を連続30回続けた後、人工呼吸を2回行います。心肺蘇生は中断すること無く、救急隊の到着まで続けます。
1歳~7歳の心肺蘇生法
頬を口と鼻に近づけて呼吸をみます。呼吸がなければ先ず口の中の異物を確認します。異物がなければ、口対口人工呼吸を開始します。まず2回、胸が軽く膨らむ程度息を吹き込みます。循環のサインが無ければ心肺蘇生を開始します。
小児の心肺蘇生は、両方の乳頭を結ぶ線上で、片手で胸の厚さが1/3へこむ程度胸骨圧迫を連続5回続けた後、人工呼吸を1回します。これを救急隊の到着まで、繰り返し続けます。
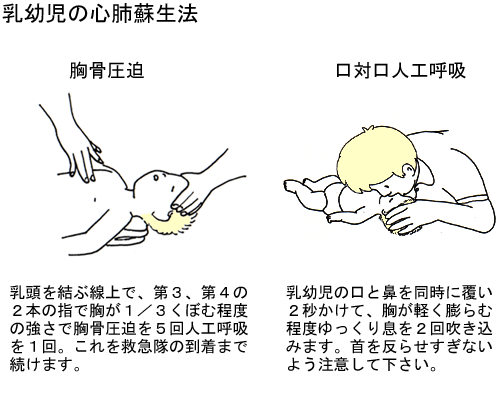
乳幼児(0歳)の心肺蘇生法
当然のことながら、母親はパニック状態になります。落ち付いて現状を把握する事が大切です。
先ず口の中にミルクを吐いていないか?オモチャを飲み込んでないか?口の中の異物を確認します。異物が無く、呼吸が無ければ口対口人口呼吸をします。乳幼児の場合は口と鼻を同時に覆い、2秒かけて胸が軽く膨らむ程度、ゆっくり2回息を吹き込みます。乳児ではあごを上げすぎないように注意して下さい。循環のサインが無ければ心肺蘇生を開始し、脳へ血液を送ります。
乳幼児の心肺蘇生法は、両方の乳頭を結ぶ線上で、第3、第4の2本の指(体格の良い幼児は片手)で胸骨を胸の厚さが1/3くぼむ程度の強さで、胸骨圧迫を連続5回(新生児では3回)続けた後、人工呼吸を1回します。これを救急隊の到着まで、繰り返し続けます。
小児、乳児の心肺停止は、心臓が第1原因となることは少なく、多くは呼吸停止に続いて起ります。
救助者が1人で、まわりに誰もいない場合は心肺蘇生法を1分間行ってから救急車を要請します。
ただし、心臓病が明らかな場合は、成人と同じように救急車の要請を先にして下さい。
心肺蘇生法の目的は、脳へ血液を送り込む事です。もし救助者が2人以上いるときは、2分間(5サイクル)を目安として交代し、絶え間なく続けることが大切です。
傷病者が動き出す、うめき声を出す。あるいは自分で呼吸を始めれば心肺蘇生法は中止します。気道の確保は救急隊の到着まで続けます。
(9) 成人の救命処置の流れ
成人の救命処置の流れ(←クリックして下さい)
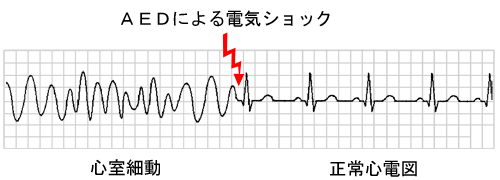
心室細動って何?(しんしつさいどう)
日本では、年間約53,000人が心臓突然死で亡くなっています。
心臓突然死は、隠れていた心臓の病気が突然発症するケースと、健康な若い人でもボールが胸に当ったり、サッカーなどの競技中に、ひざや肘が胸に当って、不整脈を起こし、心停止になるケースがあります。
こうした心臓突然死の70~80%は心室細動によるといわれています。
心室細動は、心臓が本来のリズムを失い、小刻みに震えて痙攣したような状態になり、ポンプの役割を果たせなくなった状態です。発症すると心臓は脳への血液を送り出すことができなくなるため、10~15秒で意識を失い、続いて呼吸が停止します。数分間続くと死に至る危険な不整脈です。
(1)AED
AED(自動体外式除細動器)は、心室細動を起している心臓に対して、電気ショックを与え、正常なリズムに戻すことのできる唯一の治療方法です。

心室細動から引き続きおこる心肺停止は、発症から1分経過する毎に10%ずつ救命率が低下します。少なくとも発症から3分以内にAEDによる除細動が必要です。救急車を待っていては、救命の可能性は極めて低いということです。このために、2004年7月に法律が変わり、現場に居合わせた一般市民でも、一定の条件下でAEDを使用出来る様になりました。最近では、大勢の人が集まる駅、空港、スタジアムや学校などに、このAEDが多く置かれるようになりました。
AEDは、自動的に心電図を解析して、音声メッセージとランプで、あなたがすべき事を指示してくれます。電気ショックは心室細動を起している人へのみ流れ、その他の人へは流れない仕組みになっています。安心して使用して下さい。
(2)AEDの使い方
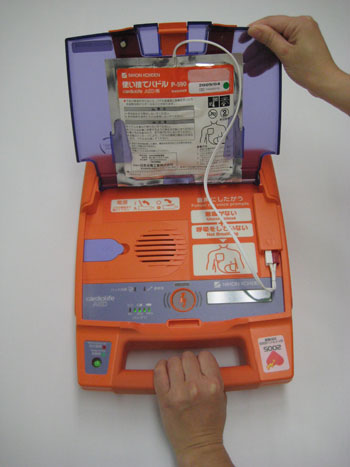
(1)意識が無く、呼吸の無い傷病者の頭の横にAEDを置きます。
写真の日本光電社製のAEDは、フタを開けると自動的に電源が入り、音声ガイドが流れ始めます。
(機種によってはフタを開けて手動で電源スイッチを入れるものもあります。)
意識、呼吸を再確認して下さい。
フタを開けると自動的に電源が入ります
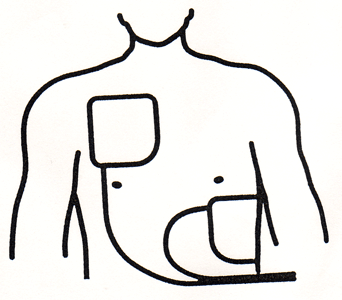
(2)電極パッドを傷病者の胸に貼ります。
傷病者の上衣を取り除き、胸をはだけ、ネックレスなどのアクセサリー、心臓の貼り薬などは全て取り除きます。電極パッドの袋を破いてパッドを取り出し、シールをはがして右胸に貼って下さい。もう1つのパッドを左脇腹に貼って下さい。(ペースメーカーが埋め込まれている場合は3cm程離して下さい)日本光電社製のAEDの電極パッドは左右どちらでもOKですが機種によっては左右のパッドを指定されているものもあります。
小児(1歳から8歳)には、出力エネルギーを成人のおよそ1/3にする小児用パッドを使用します。

電極パッドの袋を破いてパッドを取り出します
パッドを右胸と左脇腹に貼ります
(3)心電図の解析
電極パッドを貼ると、「体に触れないで下さい。心電図を調べています。」と音声メッセージが流れ、自動的に心電図の解析が始まります。
傷病者の体に誰も触っていないことを確認します。
(4)AEDが電気ショックを加える必要があると判断すると「電気ショックが必要です。充電しています。」の音声メッセージが流れ、充電が完了すると「体から離れて下さい。点滅ボタン(レスキューボタン)をしっかり押して下さい」のメッセージが流れます。
傷病者の体に誰も触っていないことを確認して、レスキューボタンを押します。傷病者の腕や全身の筋肉が一瞬ビクッと動きます。
「電気ショックを行いました」のメッセージが流れます。

体に誰も触ってないことを確認して点滅ボタンを押します
電気ショックの後は、直ちに心肺蘇生法を2サイクル行います。その後はAEDの音声ガイダンスに従って下さい。
(5)AEDが電気ショックを必要としないと判断すると「体に触っても大丈夫です。直ちに胸骨圧迫と人工呼吸を始めて下さい」の音声メッセージが流れます。
心肺蘇生法を5サイクル行い、心電図を解析します。これを救急隊の到着まで繰り返します。途中で呼吸が戻り、意識が回復した場合は救命処置は中止しますが、電極パッドは貼ったまま、回復体位として救急隊の到着を待ちます。
(6)救急隊が到着したら、傷病者の倒れていた状況、実施した応急手当、AEDによる電気ショックの回数などをできるだけ詳しく話して下さい。AEDは自動的に心電図波形や加えたショック回数等を記録しています。
物をのどに詰まらせた人には?
毎年、正月になると高齢者が餅をのどに詰まらせて死亡したとの新聞記事を見ます。
物をのどに詰まらせて、年間およそ5,000人の命が失われています。ほとんどは、物を飲み下す力や吐き出す力の弱い高齢者と乳幼児です。食べ物は、舌の働きでのどの奥の気道と食道に別れる手前まで運ばれ、反射運動で食道へ送り込まれます。
高齢者では、入れ歯などのために、食べ物を丸飲みする事が多く、肉団子、刻んだ人参などの根菜、粘り気の強い餅などが気道の入口を塞いで気道閉塞を起し、事故になります。乳幼児では、ミニトマト、ビー玉、おもちゃのパーツ、豆、飴、ボールペンのキャップ、硬貨、吐いたミルク、一口サイズのこんにゃくゼリーなど、様々な物が気道閉塞の原因となります。
気道が完全に閉塞すると、声も出せず、呼吸もできなくなります。顔は紫色になり、数分から10分程で心停止となります。
出来るだけ早く救急車を要請して下さい。気道閉塞による心肺停止から4分経つと救命の可能性は50%に、5分経つと25%に減ります。
救急車の到着迄の6分間の応急処置が極めて重要になります。
高齢者や子供さんのいる家庭、或いは介護施設では「物がのどに詰まったこと」を周囲に知らせる窒息時のサインを決めておくとよいでしょう。

(1) 異物除去
口を大きく開けさせて、口の中に異物が見えれば、指で取り除きます。この際、むやみに指を口の奥へ入れると、かえって異物を喉の奥へ押し込む事になるので、注意が必要です。
(2) 大きな咳
意識があるうちは、何度も大きな咳をする様に励まします。
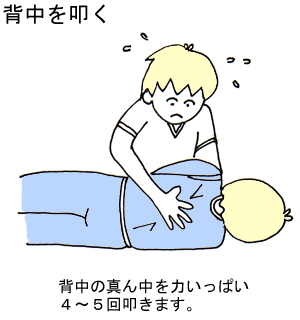
(3) 横にして背中を叩く
自分の方に向けて横に寝かせ、右手で背中の真ん中を力いっぱい4~5回叩きます。
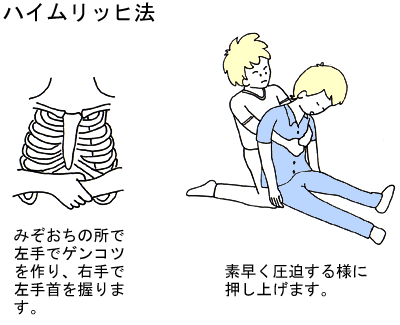
(4) ハイムリッヒ法
以上の方法が無効であれば、後ろから上半身を抱くようにして、みぞおちのところで左手でゲンコツをつくり、右手で左手首を握ります。数回素早く、力強く手前に押し上げ、上腹部を圧迫します。妊産婦に対しては、胸部を圧迫します。
(5) 電気掃除機を使う
成人に限り最終的な手段として、家庭用の電気掃除機を使います。電気掃除機に先を濡らした細いノズルを付けます。左の親指を下の歯に当て、下顎を前に引き出し、首をすこし後屈させます。電気掃除機のスイッチを入れ、ノズルを2秒間口の奥へ静かに入れ、すぐに完全に口の外まで抜きます。
これを2~3回繰り返します。ノズルを口の中に長く置くと、吸引力のために自分で呼吸ができなくなり、又、肺を損傷させる事にもなるので注意が必要です。
異物吸引用の特殊ノズルも別売されています。高齢者の多く集まる介護施設等では、万一に備えて用意しておくと良いでしょう。
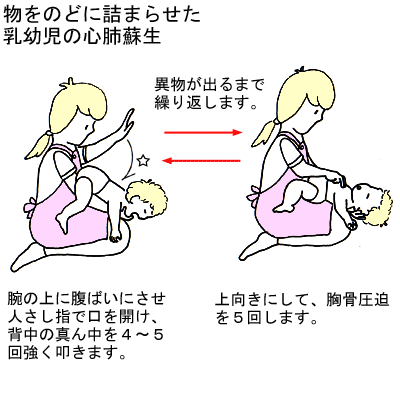
(6) 乳幼児の場合
異物による気道閉塞がおこると、乳幼児の顔と体はすぐに紫色になります。うつ伏せで頭を下にして母親の片方の腕に乗せ、人さし指を下の歯に当てて口を開かせ、もう片方の手で、背中の真ん中をパンパンと4~5回強く叩きます。
心肺停止となれば、異物が出る迄、異物除去と胸骨圧迫を繰り返します。異物がポロッと口から出れば、すぐに乳幼児の心肺蘇生法に切り替え、救急隊の到着を待ちます。
救急救命士は口の中の異物の無い事を確認した後、呼吸用マスクで肺に酸素を送り込みます。必要があればAEDによる電気ショックを行い、病院へ搬送します。この「救命の連鎖」がうまくいけば、命が助かる可能性があります。
(7) 救急車の到着まで
異物が出たが、呼吸停止の場合→人工呼吸
異物が出たが、心肺停止の場合→心肺蘇生
異物が出ない場合→胸骨圧迫を救急車の到着まで続けます。
止血処置は?
出血には大きく分けて、動脈性出血と静脈性出血があります。動脈は、主に体の深い部分(骨に近い部分)を流れ、手足へ血液を送ります。静脈は、主に体の表面に近い部分を流れ、心臓へ血液を返します。
ほとんどの怪我による流れ出るような出血は静脈性出血です。失血による生命の危険性はほとんどないので、静かに寝かせ、清潔なタオル等で傷口を圧迫し、救急車の到着を待ちます。
余り遭遇することはありませんが大きな事故や災害による怪我で、出血が鮮紅色で噴出していれば動脈性出血を疑います。この動脈性出血は、短時間に大量の血液が失われ、危険です。
成人の全血液量は約5000mlです。1500ml(約30%)が失われると生命に危険が及び、2500ml(約50%)を失うと死に至ります。
腕あるいは足から激しく噴出する出血をしている人を見たら、救急車の要請と同時にすぐに止血処置をしなければなりません。
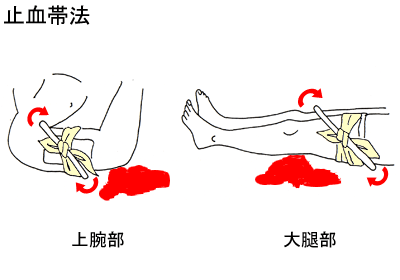
止血法には、出血部位を直接圧迫する直接圧迫法と上肢に限って行う止血帯法があります。
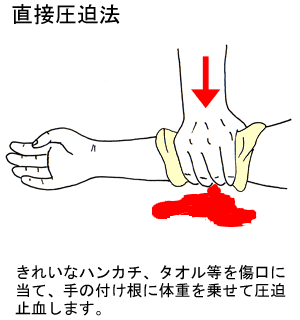
(1)直接圧迫法
きれいなハンカチ、タオル等を出血している傷口に当て、手で圧迫します。
出血が止まらない場合は、肘を伸ばして手の付け根に体重を乗せ、圧迫止血しながら救急隊の到着を待ちます。
(2)止血帯法
直接圧迫法で止血できない動脈性出血の場合、最後の手段として上肢に限って行う止血法です。
(1)止血帯になるものを探します。
止血帯として幅5cm程度、長さ80cm以上の布を探します。シャツの長袖、スカーフ、マフラー、風呂敷など、何でもかまいません。
(2)棒状のものを探します。
長さ20cm以上の頑丈な棒状のものを探します。自動車の工具入れからスパナ、ドライバーなど、車のトランクからゴルフクラブなど、何でもかまいません。
(3)何か当て布を置いて、止血帯を上腕のつけ根にゆるめに巻き、硬く結びます。
(4)止血帯の下に棒をさし込み、出血が止まるまで、静かに回し、棒を固定します。
(5)止血帯法を開始した時間を記録しておき、救急隊の到着を待ちます。
ひとくちメモ
多くの静脈性出血では、直接圧迫法で創部を圧迫するだけで充分です。静脈性出血で手足の付け根を縛ると、静脈圧が上ってかえって出血が増えます。
熱中症って何?
熱中症とは、高温、多湿の環境下での運動や労働によって、あるいは体温調節機能の低下した高齢者が、発汗機能や循環系に異常をきたしたために起る障害の総称です。2007年の夏は記録的な猛暑が続きました。7月~8月にかけて熱中症による死者は120名に達し、特に高齢者が就寝中に脱水から熱中症になり死亡したとの記事が多く見られました。
体温より気温が高くなれば、皮膚の表面から空気中への熱の放出はむずかしくなり、湿度が75%を超えると、気化熱を利用した体温調節はむずかしくなります。
汗は、血液の成分です。体温が37℃を超えると皮膚の毛細血管が拡張し、皮膚の血流を増やして、熱を放出しようとします。しかし、大量の汗によって体が極度の脱水状態になると、血液がドロドロになり、もうそれ以上汗を出さないようにします。その結果、体温は上昇し続け、たちくらみやめまい、けいれん、失神などが起ります。進行すると強い疲労感、頭痛、吐き気が起り、更に進行すると意識障害、多臓器不全から死に至る場合もあります。
熱中症には、炎天下でのゴルフや野球などのスポーツによって起るもの、熱波により体温調節機能が低下した高齢者に起るもの、幼児を炎天下の車に放置したために起るもの、高温、多湿の環境下での肉体労働によって起るものなどがあります。
乳母車の乳幼児は、路面に近い分、乳母車を押している人より3~5℃高い熱を受けています。35℃の猛暑日には、乳母車の中は40℃以上に達します。夏は特に注意が必要です。

(1)熱中症の程度と症状は?
1度(軽 度):手足や腹筋に痛みを伴ったけいれんや運動直後の数秒間の失神が起ります。脈拍は速く、呼吸は浅く速くなります。顔は蒼白となり、唇がしびれ、めまいが起ります。
2度(中程度):めまい、疲労感、虚脱感、頭痛、失神、吐き気、嘔吐、多量の発汗など、いくつかの症状が重なります。
3度(重 度):体温は39℃を超え、意識障害、不自然な言動や行動、過呼吸、ショック状態などの症状が2度の症状に重なります。進行すると、体内の血液が凝固し、脳、肺、肝臓、腎臓などに障害を生じる多臓器不全となり、死亡することもある危険な状態です。
(2)熱中症に対する救命処置は?
救急隊の到着までの間に行う救命処置の対象になるのは、3度(重度)の熱中症です。
発症から20分以内に体温を下げることが出来れば、救命の可能性は極めて高くなると言われています。救急車の到着前に処置を開始する事が重要です。
意識を確認し、救急車を要請します。
熱中症で倒れている人を発見したら「名前を教えて下さい」と大きい声で何度か問い掛けます。返事が無ければ、鎖骨あたりを叩き、痛み刺激を行います。反応が無ければ、意識障害有りとして大声で応援を呼びます。先ず、現在地を確認してから救急車を要請してもらい、「3度の熱中症の疑い」である事を告げます。携帯電話の電源は必ずONの状態にしておきます。
舌根沈下による気道閉塞を防ぐため、額を手で軽くおさえて、下顎を引き上げ、気道の確保をします。
周囲の人に氷を入れたビニール袋を沢山(出来れば8ヶ以上)、濡らしたタオルを沢山、スポーツドリンクを数本持ってくる様に依頼します。
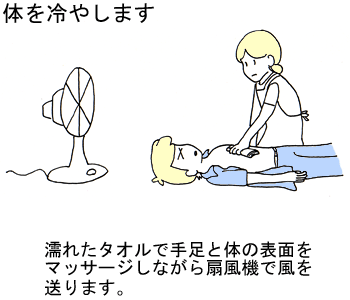
体を冷却します。
気道の確保をしながら、冷房の効いている涼しい場所へ運びます。
衣服を脱がせて体を冷やしやすい状態とします。
濡れたタオルで手足と体の表面をマッサージしながら、扇風機などで送風し、気化熱によって体温を下げます。
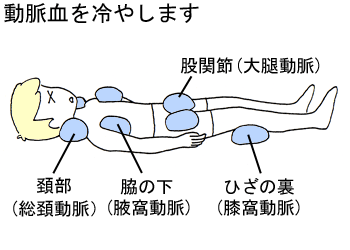
ビニール袋に入れた氷を、両側の頚部(総頚(そうけい)動脈)、脇の下(腋窩(えきか)動脈)、股関節(大腿(だいたい)動脈)、ひざの裏(膝窩(しつか)動脈)に当て、血液を冷却して、体温を下げます。
体の冷却は、意識が回復し「寒い、寒い」と訴える迄続けます。
意識が回復し、吐き気が無ければ半座位として、スポーツドリンクを口に含ませ、救急隊へ引き継ぎます。
救急救命士は、酸素吸入等の処置をしながら、適切な医療施設へ搬送します。
熱中症の発症から20分以内に、これらの救命処置をうまく行うことができれば、多臓器不全が回避され、救命の可能性は極めて高くなります。
溺れた人には?
溺れて死亡する人の数は、水難事故予防のPRやライフジャケット着用の普及などで年々減少していますが、依然として年間約1,000人近くが溺れて亡くなっています。特に65歳以上の高齢者に多く発生しています。
溺れる原因としては、
(1) 深みにはまり、あるいは潮に流されて多量の水を飲み、のどの痙攣(咽頭痙攣)から窒息を起した場合。
(2) もともと心筋梗塞などの心臓病があり、水泳中に心室細動を起し、水中で意識を失った場合。
(3) 浅いプールに頭から飛び込み、頚髄損傷(後述)を起した場合。
(4) 入浴中、なんらかの原因で意識障害を起した場合。
(5) 水泳中、脳疾患により意識を失った場合。
等が考えられます。
しかし、実際の救急現場では、頚髄損傷を除き、溺れた原因を特定する事は困難であり、又その必要も有りません。溺れた状態で、どの位の時間、脳が低酸素状態にあったかが、その後の経過(予後)を決定する因子になるので、一刻も早く、水中から引き上げると同時に救急車を要請する事が大切です。
(1)飛び込みによる頚髄損傷(けいずいそんしょう)とその救助方法は?
浅いプールに頭から飛び込むと、プールの底で前額部を打ち、首が強く後屈されて頚髄損傷を起こす可能性があります。
頚髄損傷は、命にかかわる、あるいは回復することの無い手足の麻痺を残し、車椅子生活を余儀無くされる重大な事故です。
プールに頭から飛び込んだと思われ、直後より水中で意識が無い、あるいは手足を全く動かさなければ頚髄損傷を疑います。プールから引き上げる際は、できるだけ首を動かさないように注意して下さい。バックボードを使用して、首と体を一体として固定し、引き上げるのが最良です。
頚髄損傷を疑う人の気道の確保は、頭をうしろに反らせる事は避け、下顎の引き上げのみを行います。

(2)溺れている人の救助方法は?
陸の上からの救助
水に入らずに救助することが出来れば、もっとも良い方法です。目を離さず、大声で周りの協力者を探して下さい。
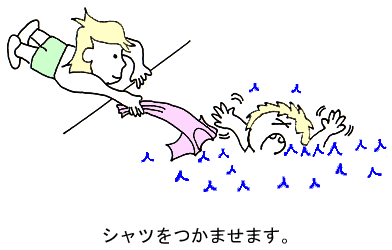
(1) 陸の上から、溺れた人に引き込まれない様、腹ばいになって手を伸ばし、引き寄せます。手が届きそうにないときは、自分のシャツやベルトを取って、あるいは近くにある棒や縄などにつかまらせて引き寄せます。
(2) 救助用具があれば、ロープの端をしっかりしたものに固定し、下手投げで溺れている人の後方に落ちる様に投げます。溺れている人は、パニックに陥り、投げられた救助具を認識する事はほとんど出来ません。しかし、「溺れるものは藁をも掴む」の言葉のように、触れたものには反応します。救助具は、溺れている人の頭を超えて投げ、救助具やロープが体の一部に触れる様にたぐり寄せます。流れのある川や海では少し上流に投げ、しっかりつかまったら、ゆっくり引き寄せます。
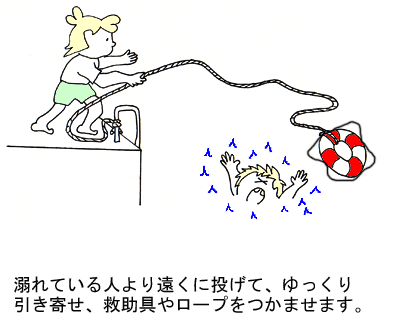
水に入っての救助
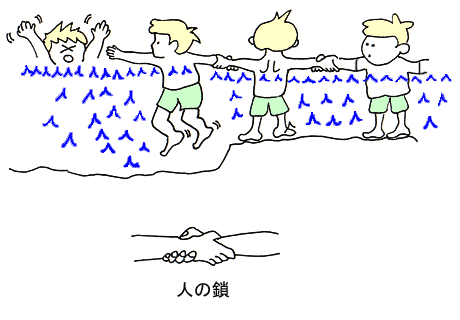
水の中に飛び込んで溺れている人を助けることは、相当泳ぎに自信のある人でも大変危険です。溺れている人が、恐怖心から救助者に強く抱きつき、二人とも亡くなったという痛ましい事件が報告されています。特に浮輪やライフジャケットなどの救助具無しで溺れている人の前に泳いで出る事は極めて危険です。
(1) 何人かで手首をしっかり握り、“人の鎖”をつくって引き寄せます。
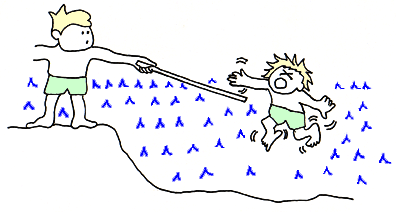
(2) 溺れている人の体には直接触れず、木の枝、シャツ、棒などを握らせて引き寄せます。
(3) 救助者は、両手でしっかりした物を握り、片方の足を伸ばしてつかまらせ、引き寄せます。

(4) 溺れた人の意識が全く無い様であれば、充分注意しながら服や体の一部を握り、できるだけ早く引き上げます。引き上げたら、すぐに救急車を要請し、次の救命処置を開始します。
(3)溺れた人の救命処置は?
水から引き上げられた人の救命処置の対象は、呼吸停止と心肺停止です。心肺停止になるのは、窒息による低酸素血症と迷走神経反射による不整脈からの心停止と考えられます。
水から引き上げられた人には、
次の溺れた人の救命処置の流れ(←クリックして下さい)の手順に従って救命処置を進めます。途中で、呼吸が戻り、意識が戻った場合は救命処置は中止し、回復体位として救急車の到着を待ちます。
ひとくちメモ
溺れている際に飲み込んだ水は、ほとんど胃に入ります。一部が肺に入ったとしても、すぐに肺血管床で吸収されます。肺が水で一杯になると言う様な事は無いので、救急の現場では、口の中の水以外特に水を吐かせる必要は有りません。呼吸管理は、搬送先の病院で行われます。
心肺蘇生中あるいは蘇生後は、むしろ嘔吐物による気道閉塞に注意が必要です。
乳幼児はわずか5cmの水深でも溺れます。乳幼児の心肺停止は、多くは呼吸停止に続いて起ります。救助者が1人で、周りに誰もいない場合は、乳幼児の心肺蘇生を1分間行ってから救急車を要請します。
氷水中に転落し、急激に体温が低下した場合、心肺停止であっても蘇生できる確率が高いので、あきらめずに心肺蘇生を続けて下さい。
温泉、風呂など温水中で事故を起した場合は、たとえ蘇生できたとしても、中枢神経障害を残して予後不良といわれています。
救急車を待つ間の姿勢は?
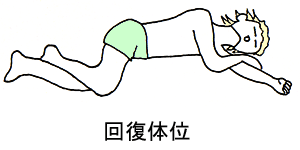
救命処置の後で呼吸は有るが、意識が無いあるいは意識がもうろうとしている場合、舌がのどに落ち込んで(舌根沈下)息が出来なくなったり、吐いた物がのどにつまって気道閉塞を起し、息が出来なくなる事があります。救急車の到着までは、この気道閉塞を防ぐために下図の回復体位を取らせて下さい。
回復体位
横向きに寝かせ、上側の肘と膝を90°曲げて後ろへ倒れない様にします。首を軽く後ろに反らせ、顎を軽く突き出して、気道の確保をします。
この姿勢を取らせる事によって、吐いた物は容器へ流れ、呼吸も楽になります。
救急車を待つ間に再び呼吸停止や心停止になることもあるので、注意して観察します。
AEDのパッドは付けたままにします。